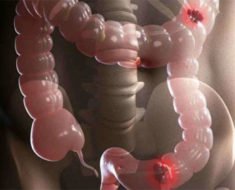
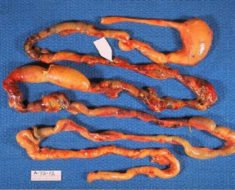
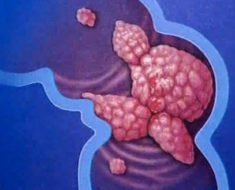
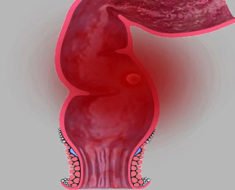
Колоректальный рак – это злокачественное новообразование в стенке толстой кишки. Опасность патологии в том, что она долгое время развивается бессимптомно, пациент не обращает внимания на первичные признаки. Однако заболевание продолжает прогрессировать, появляются осложнения, которые значительно ухудшают прогноз для пациента. Поэтому при наличии колоректального рака так важно своевременно провести диагностику.
Симптомы колоректального рака
Ранние симптомы
- общая слабость;
- повышенная утомляемость;
- наличие неприятного привкуса во рту, появление отрыжки кислым;
- тошнота, рвота, не приносящая облегчения;
- вздутие живота, метеоризм;
- ощущение тяжести в области эпигастрия;
- тянущие боли в животе, часто локализующиеся в левой части живота.
Дальнейшее развитие симптоматики
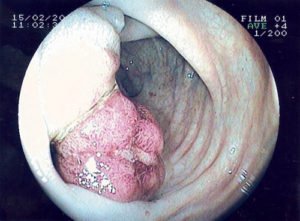 частичная, а затем и полная кишечная непроходимость;
частичная, а затем и полная кишечная непроходимость;- острые боли, возникающие резко и имеющие схваткообразный характер;
- постоянные нарушения перистальтики – чередование запоров и диареи;
- выраженная интоксикация – слабость, утомляемость, повышение температуры;
- выделение крови в начале дефекации;
- ощущение неполного опорожнения кишечника;
- снижение массы тела пациента;
- анемия;
- сухость слизистых глаз, рта, носа;
- повышенная потливость;
- боли при дефекации;
- иммунодефицитное состояние, которое сопровождается частыми инфекциями;
- сохраняется тошнота и рвота, потеря аппетита.
Причины и факторы риска
 наследственная предрасположенность;
наследственная предрасположенность;- воспалительные патологии толстого кишечника (неспецифический язвенный колит, болезнь Крона);
- пожилой возраст;
- особенности питания (постоянное употребление жирных продуктов, животного белка, недостаточное количество клетчатки в меню);
- употребление алкогольных напитков, курение;
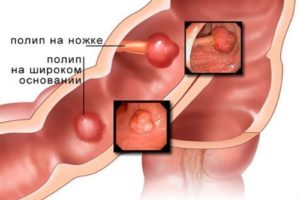
- наличие полипов кишечника;
 недостаточная физическая активность;
недостаточная физическая активность;- ожирение;
- сахарный диабет;
- кальциевая недостаточность в питании;
- вторичный или первичный иммунодефицит;
- гиповитаминозные состояния;
- прием некоторых лекарств.
Стадии рака
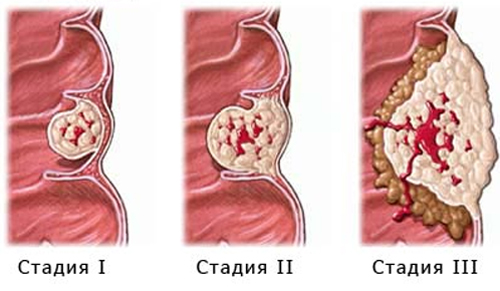
- Стадия I. Характеризуется возникновением первичной опухоли, которая распространяется на глубину слизистой и подслизистой оболочки толстого кишечника.
- Стадия IIa. Опухоль распространяется глубже, но не прорастает всю стенку кишечника. Образование перекрывает не более половины полости органа. При этом не обнаруживается распространения в другие органы, в том числе в лимфатические узлы.
- Стадия IIb. Отличается от предыдущей стадии глубиной распространения – опухоль прорастает всю стенку кишечника, но при этом не выходит в полость органа более чем на половину поперечника и не дает метастазов в лимфатические узлы.
- Стадия IIIa. Новообразование распространяется на всю глубину стенки кишечника, закрывает более половины просвет, но не переходит на лимфатические узлы.
- Стадия IIIb. Опухолевый очаг прорастает всю стенку органа, значительно перекрывает его полость и распространяется в ближайшие лимфоузлы.
- Стадия IV. Опухоль значительно разрастается, может распространяться в соседние органы или отдавать гематогенные метастазы в отдаленные ткани.
Диагностика
- Анализ клинико-анамнестических данных. О наличии рака может свидетельствовать длительное вялое течение заболевания, характерные кишечные симптомы, наличие астенизации пациента (слабость, вялость, субфебрильная лихорадка), а также снижение массы тела (признак кахексии).
- Пальцевое ректальное исследование. Считается первичным методом диагностики. С помощью ректального исследования можно обнаружить только образования, расположенные в области анального канала.
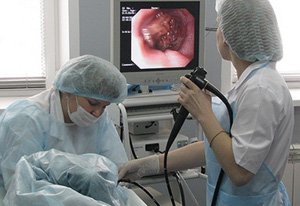 Колоноскопия. Основной метод диагностики колоректального рака. Методика может применяться и в качестве скрининга – профилактического обследования пациентов группы риска (пожилых людей старше 50 лет). Исследование предполагает введение в пищеварительную систему пациента через анальное отверстие специального эндоскопа, с помощью которого можно осмотреть стенку кишечника и обнаружить патологическое образование. В ходе диагностики из подозрительной опухоли обязательно берется фрагмент ткани.
Колоноскопия. Основной метод диагностики колоректального рака. Методика может применяться и в качестве скрининга – профилактического обследования пациентов группы риска (пожилых людей старше 50 лет). Исследование предполагает введение в пищеварительную систему пациента через анальное отверстие специального эндоскопа, с помощью которого можно осмотреть стенку кишечника и обнаружить патологическое образование. В ходе диагностики из подозрительной опухоли обязательно берется фрагмент ткани.- Гистологическое исследование. Полученный при колоноскопии биоптат отправляется в лабораторию для определения его клеточного состава. Анализ морфологии ткани позволяет дифференцировать злокачественное новообразование от доброкачественных полипов. Проведение гистологического исследования является обязательным компонентом диагностики, без которого невозможно подтвердить диагноз колоректального рака.
- Ирригоскопия. Методика представляет собой «запасной» метод диагностики, который применяется при наличии противопоказаний к колоноскопии. Она относится к рентгеноконтрастным исследованиям. По информативности ирригоскопия значительно ниже, чем эндоскопическая диагностика.
- Исследование кала. При анализе копрограммы можно обнаружить скрытую кровь в кале, которая свидетельствует о наличии повреждения стенки кишечника, характерного для колоректального рака. Однако такой признак не является специфическим для новообразования, он может появляться и при других патологиях пищеварительной системы.
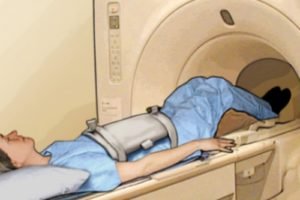 Дополнительные исследования. После обнаружения очага рака пациента в обязательном порядке обследуют на наличие метастазов опухоли в других органов. С этой целью проводится комплекс исследований, который включает УЗИ, КТ или МРТ брюшной полости, рентгенографическое исследование грудной клетки, урографию, цистоскопию. Объем обследования пациента зависит от наличия симптомов повреждения тех или иных органов, которые появляются на поздних стадиях заболевания.
Дополнительные исследования. После обнаружения очага рака пациента в обязательном порядке обследуют на наличие метастазов опухоли в других органов. С этой целью проводится комплекс исследований, который включает УЗИ, КТ или МРТ брюшной полости, рентгенографическое исследование грудной клетки, урографию, цистоскопию. Объем обследования пациента зависит от наличия симптомов повреждения тех или иных органов, которые появляются на поздних стадиях заболевания.- Общий и биохимический анализ крови. Лабораторные исследования являются рутинными методиками, которые необходимы для оценки общего состояния пациента. При колоректальном раке в общем анализе обычно определяется выраженная анемия, а в биохимическом – снижение функциональной активности печени.
Лечение
Основными методами борьбы с раком являются химиотерапия, лучевая терапия и хирургическое вмешательство. Консервативными методами избавиться от заболевания невозможно.
Хирургическая терапия
В большинстве случаев при колоректальном раке прибегают к хирургическому вмешательству. Объем операции зависит от стадии развития рака:
 На ранних стадиях заболевания, когда оно имеется четко локализованный характер, удаляется только пораженный фрагмент кишечника с окружающей его клетчаткой и регионарными лимфатическими узлами.
На ранних стадиях заболевания, когда оно имеется четко локализованный характер, удаляется только пораженный фрагмент кишечника с окружающей его клетчаткой и регионарными лимфатическими узлами.- Распространенная опухоль нижнего отдела требует более радикального вмешательства. Проводится удаление прямой кишки вместе с сфинктером. На переднюю брюшную стенку накладывается сигмостома – прямое сообщение сигмовидной кишки с поверхностью кожи. В дальнейшем каловые массы будут удаляться через эту стому.
- В некоторых случаях может быть проведена более щадящая операция – сфинктеросохраняющая резекция. В ходе нее удаляется только прямая кишка, сфинктер остается на месте, и к нему подшивается низведенная сигмовидная кишка. Такая операция более удобна для пациента в дальнейшем, однако не всегда анатомическое строение позволяет подвести вышележащий отдел без натяжения ткани.
- Если рак находится на последних стадиях и осложняется кишечной непроходимостью, операция проводится в несколько этапов. Первоначально необходимо восстановить движение пищевых масс по кишечнику, для чего пациенту накладывается колостома – соустье между ободочной кишкой и поверхностью кожи. Через некоторое время проводится операция по удалению новообразования способом, описанным выше.
Химиотерапия и лучевая терапия
 Химиотерапия и лучевое лечение – это обязательные компоненты терапевтического комплекса, однако при колоректальном раке они имеют второстепенное значение. Пациенту проводится курс облучения и химиотерапии перед проведением операции и после нее для закрепления результата, уничтожения оставшихся микроскопических фрагментов опухолевой ткани. Это снижает вероятность рецидива – повторного возникновения новообразования.
Химиотерапия и лучевое лечение – это обязательные компоненты терапевтического комплекса, однако при колоректальном раке они имеют второстепенное значение. Пациенту проводится курс облучения и химиотерапии перед проведением операции и после нее для закрепления результата, уничтожения оставшихся микроскопических фрагментов опухолевой ткани. Это снижает вероятность рецидива – повторного возникновения новообразования.
Дополнительное лечение
Пациенту обязательно проводится симптоматическое лечение, которое направлено на снятие клинических проявлений заболевания. На опухоль эти лекарства никак не влияют, поэтому заменить этиологическое лечение ими невозможно.
В данную группу входят:
- анальгетики – для купирования болей;
- противорвотные средства;
- препараты железа при анемии;
- иммуностимуляторы.
Особенности диеты
Во время лечения от рака пациент должен значительно скорректировать свой образ жизни, в том числе и питание. Правильное питания – это дополнительный положительный фактор, который поможет поддерживать нормальное состояние пациента при прохождении терапии.
| Рекомендуемые продукты | Нерекомендуемые продукты |
Отдельно стоит отметить антиканцерогенные продукты, которые рекомендуется ввести в рацион:
|
|
Прогноз для жизни
Прогноз жизни для пациента зависит от того, насколько рано была диагностирована опухоль.
- На I и II стадии заболевания после адекватного лечения выздоравливают 80-90% пациентов, при этом вероятность ремиссии заболевания практически отсутствует. При прогрессировании патологии прогноз ухудшается.
- На III стадии только 50% больных выздоравливает.
- IV стадия характеризуется появлением тяжелых осложнений и активного метастазирования опухоли. Это считается фатальным для пациента и почти всегда приводит к летальному исходу.
Профилактика
Специфическая профилактика заболевания на данный момент не разработана. В качестве неспецифической профилактики колоректального рака рекомендуется:

- правильно питаться, соблюдать режим приемов пищи, отказаться от вредных блюд, полуфабрикатов, фастфуда;
- включать в рацион больше продуктов, содержащих много клетчатки;
- отказаться от употребления алкоголя, бросить курить;
- регулярно проходить осмотр у гастроэнтеролога после достижения 50 лет;
- удалять доброкачественные полипы толстого кишечника, так как они могут переродиться в злокачественную опухоль.
https://youtu.be/PsxxmaKIfg0
Читайте далее: