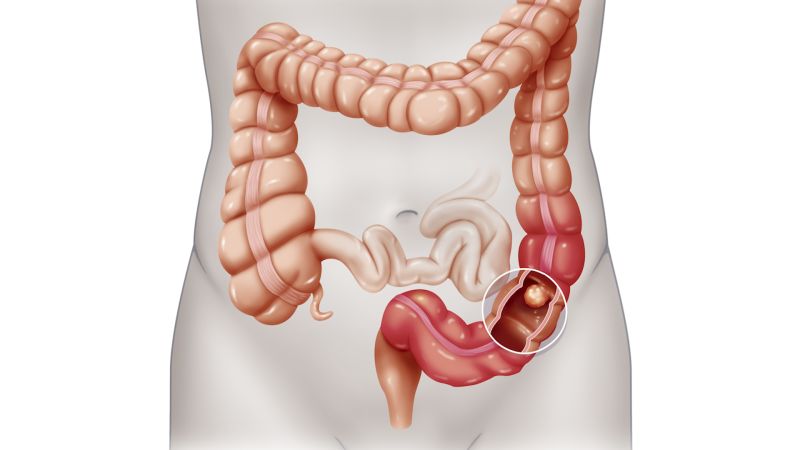
Грыжа передней брюшной стенки – это врожденное или приобретенное состояние, при котором происходит выпячивание органов брюшной полости через сформировавшийся дефект. Патология выявляется у 2-5% населения планеты. У каждого пятого пациента грыжа ущемляется, что становится поводом к экстренному хирургическому вмешательству. Лечение преимущественно оперативное. Консервативные методы малоэффективны и способны лишь временно облегчить состояние больного, но не избавить полностью от проблемы.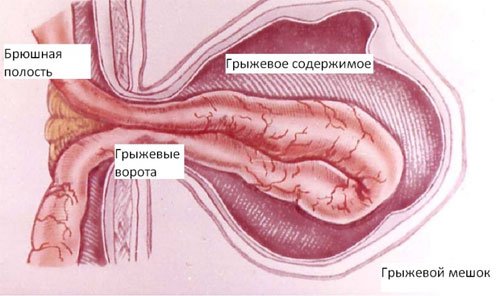
Классификация грыж передней брюшной стенки
В клинической практике выделяют две формы грыжи:
- Первичная грыжа, возникшая на фоне дефекта передней брюшной стенки.
- Послеоперационная грыжа, сформировавшаяся после хирургического вмешательства.
Виды первичной грыжи:
- Срединная грыжа (эпигастральная и пупочная).
- Боковая грыжа (поясничная и Спигелиевой линии).
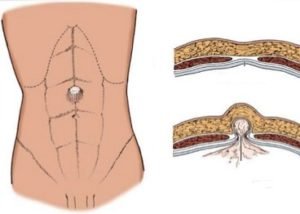
По величине различают:
- Малые грыжи – до 2 см.
- Средние грыжи – 2-4 см.
- Большие грыжи – более 4 см.
Ширина грыжевого дефекта – это наибольшее расстояние между ее боковыми краями.
По характеру течения различают:
- Вправимые грыжи – можно вправить консервативными методами.
- Невправимые грыжи – не поддаются коррекции и требуют обязательного хирургического лечения.
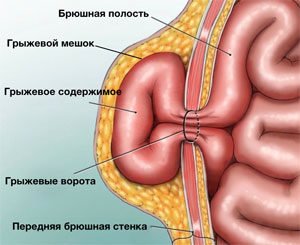
В структуре грыжи различают:
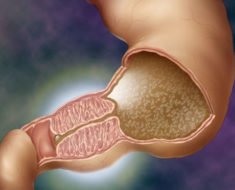
- Грыжевые ворота – врожденный или приобретенный дефект мышц и связок передней брюшной стенки.
- Грыжевой мешок – часть брюшины, выпячивающаяся через грыжевые ворота.
- Грыжевое содержимое: любой орган брюшной полости. Чаще встречается сальник и петли тонкой кишки.
- Оболочки грыжевого мешка – слои, покрывающие образование.
Симптомы
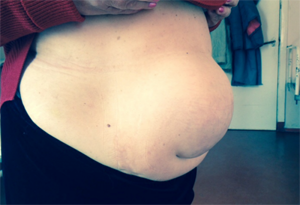
Основной признак неосложненной грыжи – это появление пальпируемого выпячивания на передней стенке живота. Это может быть единственным симптомом патологии. Возможно появление сопутствующих признаков:
- Боль в области выпячивания. Чаще встречается при послеоперационной и грыже белой линии живота. Боль усиливается после еды, при физической нагрузке.
- Тошнота, рвота. Отмечается преимущественно при эпигастральной грыже.
Грыжа передней брюшной стенки выявляется при первичном осмотре. Во время пальпации врач может определить фасциальный дефект, предположить его размеры. Точную оценку патологии дает УЗИ. Пациентам с ожирением, большим грыжевым выпячиванием и при рецидиве рекомендуется пройти компьютерную или магнитно-резонансную томографию.
При ущемлении грыжи происходит сдавление ее содержимого в грыжевых воротах. Нарушается кровоснабжение пораженного органа, возникает некроз тканей. Спровоцировать такое осложнение могут следующие факторы:
 занятия спортом;
занятия спортом;- тяжелая физическая работа;
- подъем тяжестей;
- половая жизнь;
- сильное натуживание во время дефекации;
- сильный кашель.
Признаки ущемленной грыжи:
- сильная внезапная боль в области грыжевого выпячивания;
- тошнота;
- рвота с примесью желчи;
- отсутствие стула и отхождения газов (признак кишечной непроходимости).
Ущемление грыжи – повод для немедленного хирургического лечения.
Причины и факторы риска
Грыжа возникает на фоне дефекта мышц и апоневроза брюшной стенки. Выделяют две причины развития такого состояния:
- Ослабление передней брюшной стенки. Несостоятельность мышц и связок может быть врожденной или приобретенной.
- Повышение внутрибрюшного давления. Возникает на фоне различных физиологических и патологических процессов.
Сочетание этих двух факторов ведет к появлению грыжи.
Факторы риска:
 возраст: после 50 лет наблюдается физиологическое снижение тонуса мышц брюшной стенки;
возраст: после 50 лет наблюдается физиологическое снижение тонуса мышц брюшной стенки;- наследственная недостаточность мышц и связок брюшной стенки;
- заболевания соединительной ткани: синдром Марфана, Элерса-Данлоса;
- врожденные и приобретенные заболевания пищеварительного тракта, сопровождающиеся повышением внутрибрюшного давления (с частыми и длительными запорами);
- избыточная масса тела;
- резкая потеря веса;
- асцит – скопление жидкости в брюшной полости;
- травмы передней брюшной стенки;
- операции на органах брюшной полости;
- заболевания легких с длительным и сильным кашлем;
- тяжелая физическая работа;
- у женщин: беременность, тяжелые роды.
Принципы лечения
Лечение преимущественно хирургическое. Консервативными методами избавиться от патологии нельзя. Без операции можно в ряде случаев убрать симптомы, временно вправить грыжу, улучшить общее состояние пациента.
Хирургическая терапия
При неосложненной грыже (без ущемления внутренних органов) операция проводится в плановом порядке. На этапе подготовки рекомендуется:
- не заниматься спортом;
- исключить тяжелые физические нагрузки;
- не поднимать тяжести;
- устранить факторы, провоцирующие повышение внутрибрюшного давления (запоры, кашель).
При ущемленной грыже операция проводится в экстренном порядке с минимальной подготовкой.
Ход операции
Хирургическое вмешательство выполняется под местной анестезией или общим наркозом. Небольшие грыжи оперируются с использованием 2% лидокаина. Может потребоваться эпидуральная анестезия. Большие грыжи требуют адекватного расслабления мышц, и операция проводится под наркозом.
Хирургическое вмешательство при грыже проходит в несколько этапов:
- Выделение грыжевого мешка.
- Ревизия содержимого грыжевого мешка.
- Оценка жизнеспособности тканей.
- Высвобождение внутренних органов из выпячивания.
- Удаление нежизнеспособных тканей.
- Оценка размеров грыжевых ворот.
- Пластика грыжевых ворот (герниопластика).
Существует два варианта пластики грыжевых ворот:
 Герниопластика с натяжением тканей. Дефект ушивается за счет тканей апоневроза передней брюшной стенки. Выполняется при небольших грыжах – до 3 см, а также у детей. Восстановительный период после герниопластики с натяжением тканей занимает до 6 недель и протекает болезненно. В послеоперационном периоде высок риск рецидива (до 10%).
Герниопластика с натяжением тканей. Дефект ушивается за счет тканей апоневроза передней брюшной стенки. Выполняется при небольших грыжах – до 3 см, а также у детей. Восстановительный период после герниопластики с натяжением тканей занимает до 6 недель и протекает болезненно. В послеоперационном периоде высок риск рецидива (до 10%).- Герниопластика без натяжения тканей. Дефект передней брюшной стенки укрывается синтетическим протезом. Хирург устанавливает «заплатку» из полимерных материалов. Не создается натяжения тканей и снижается риск рецидива болезни (менее 3%). Послеоперационный период протекает легче, восстановление тканей происходит быстрее.
В современной хирургии приоритет отдается лапароскопической герниопластике без натяжения тканей. Врач делает 3-4 небольших прокола в передней брюшной стенке и вводит через них инструмент. Ход операции виден на экране. Эндоскопическими инструментами хирург перемещает органы обратно в брюшную полость и накладывает полимерную сетку на грыжевые ворота.
Открытая герниопластика выполняется при наличии противопоказаний в лапароскопической операции. Доступ к грыжевому мешку хирург получает через разрез тканей. Остальные этапы операции не отличаются от таковых при лапароскопии.
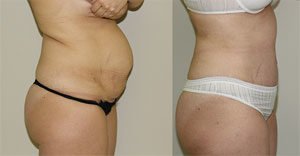
Восстановительный период
Длительность восстановительного периода зависит от объема операции и выбранного доступа. После лапароскопического вмешательства с использованием полимерных материалов восстановление происходит за 3-4 недели. Реабилитация после герниопластики с применением собственных тканей длится до 6 недель. При открытой пластике грыжи восстановление затягивается до 1,5-2 месяцев.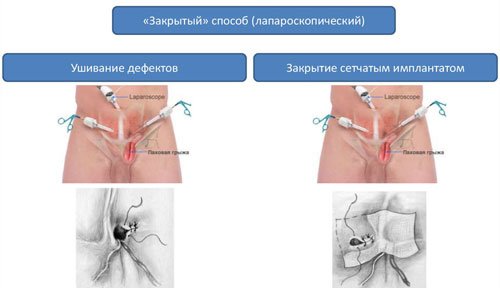
В послеоперационном периоде рекомендуется:
- Принимать лекарственные средства по назначению врача. Практикуется прием анальгетиков для купирования боли, антибактериальных препаратов для профилактики инфекционных осложнений.
- Носить бандаж. Бандаж подбирается индивидуально. Он должен прочно удерживать измененные ткани, но не давить на органы брюшной полости.
- Носить компрессионное белье, особенно людям из группы риска по развитию тромбозов.
- Соблюдать двигательный режим. Физические нагрузки после операции ограничиваются. Нельзя поднимать тяжести, заниматься спортом.
- Следить за работой пищеварительного тракта. При запорах рекомендуется прием слабительных препаратов.
- Соблюдать диету. Нужно отказаться от продуктов, повышающих газообразование и замедляющих перистальтику кишечника. Рекомендуется тщательная механическая обработка пищи, приготовление блюд на пару. Стоит соблюдать дробный режим питания – 5-6 раз в день малыми порциями.
Соблюдение этих рекомендаций снижает риск развития рецидива и ускоряет выздоровление.
Консервативная терапия
Медикаментозное лечение грыжи не предусмотрено. Если операция противопоказана или пациент отказывается от хирургического лечения, рекомендуется:
 соблюдать диету и избегать запоров.
соблюдать диету и избегать запоров.- носить поддерживающий бандаж.
- не поднимать тяжести.
- не заниматься спортом, тяжелой физической работой.
Эти меры не позволят избавиться от грыжи, но помогут избежать развития осложнений.
Осложнения и прогноз
Грыжа передней стенки живота может привести к развитию таких состояний:
- ущемление содержимого грыжевого мешка;
- нарушение дефекации вплоть до кишечной непроходимости;
- хронический болевой синдром.
Своевременное лечение позволяет избежать развития осложнений, сохранить жизнь и здоровье пациента.
Операция по поводу грыжи также не считается безопасной процедурой и может привести к таким последствиям:
- кровотечение во время операции или после ушивания тканей;
- инфицирование;
- отторжение импланта;
- миграция сетки в брюшную полость;
- формирование кишечных свищей;
- прорезывание швов;
- спаечная болезнь;
- рецидив грыжи.
Своевременное и грамотное лечение – лучшая профилактика подобных осложнений.
Как предупредить появление грыжи?
Не существует методов, позволяющих гарантированно избежать развития болезни. Снизить риск появления грыжи помогут такие рекомендации:
 Рациональное питание: не допускать запоров (см. как избавиться от хронических запоров).
Рациональное питание: не допускать запоров (см. как избавиться от хронических запоров).- Двигательная активность. На пользу пойдут любые занятия спортом, укрепляющие мышцы передней стенки живота.
- Своевременное лечение заболеваний пищеварительного тракта, ведущих к повышению внутрибрюшного давления.
- Коррекция веса. Важно не допускать ожирения, избегать строгих диет с резким похудением.
При появлении первых симптомов грыжи нужно обратиться к хирургу. Своевременное выявление патологии позволит избежать развития осложнений.