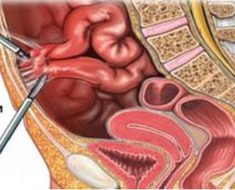
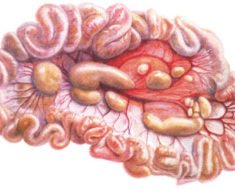
Спаечная болезнь кишечника – это воспалительно-дистрофический процесс, характеризующийся образованием соединительнотканных перетяжек (спаек) между петлями тонкой и толстой кишки. Спайки препятствуют правильной моторно-эвакуаторной функции кишечника. Клиническая картина вариабельна: от бессимптомной до кишечной непроходимости.
Спайки – это достаточно плотные тяжи из соединительной ткани, которые образуются вследствие воспаления и отечности листков висцеральной и париетальной брюшины – ткани, покрывающей изнутри все органы, располагающиеся в пространстве брюшной полости. Даже при локальном воспалительном процессе листки париетальной и висцеральной брюшины становятся отечными, внутри выпадают нити фибрина, которые способствуют процессу склеивания. Это своеобразный защитный момент, который способствует ограничению воспалительной реакции. В дальнейшем эти фибриновые нити трансформируются в плотную соединительную ткань.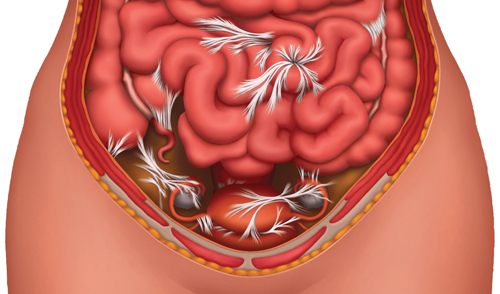
Причины
Причинами спаечной болезни могут быть внешние и внутренние факторы. Следует рассматривать именно провоцирующие факторы, так как влияние одного и того же действия у одного человека проходит незамеченным, а у другого – провоцирует развитие спаечного процесса.
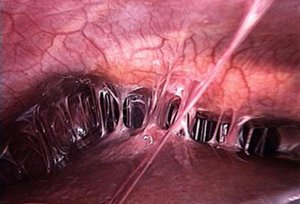
Среди возможных причин спаечной болезни следует рассматривать:
- все процессы, входящие в понятие «острый живот» (аппендицит, холецистит и др.);
- хроническое воспаление органов внутри брюшной полости (аппендикулярный инфильтрат);
- у женщин – хронические воспалительные заболевания органов внутри малого таза (сальпингоофорит, аднексит, эндометриоз);
- травматические повреждения живота (одиночные или множественные удары в живот во время спортивных занятий, в драке);
- любая полостная операция.
Генетическая предрасположенность — один из основополагающих моментов спаечной болезни. Также повышается вероятность формирования спаечного процесса, если у родственников по прямой линии были случаи этой болезни.
Симптомы
Клиническая симптоматика спаечной болезни определяется выраженностью и распространенностью патологического процесса: 2-3 спайки между петлями толстого и тонкого кишечника могут никак не ощущаться, в то время как при множественных патологиях имеются определенные симптомы.
Кроме того, спаечная болезнь, согласно классификации подразделяется на хроническую, острую и интермиттирующая (периодически возникающая). Соответственно, при острой форме этого заболевания клинические признаки появляются и нарастают быстро, в течение короткого периода времени; а при хронической – появляется медленно и сопровождает человека долгие годы.
Среди возможных клинических признаков спаечной болезни отмечают:
 болевые ощущения без четкой локализации;
болевые ощущения без четкой локализации;- интенсивность боли варьирует от умеренной до сильной, боль нарастает при усилении перистальтики (после еды);
- тошнота (редко);
- рвота и срыгивание (особенно после употребления большого количества пищи);
- метеоризм и вздутие живота.
Если спаечная болезнь осложняется непроходимостью кишечника, то наблюдается классическая клиническая симптоматика:
 выраженная боль в животе спастического характера; стихание боли свидетельствует о некрозе участков кишечника;
выраженная боль в животе спастического характера; стихание боли свидетельствует о некрозе участков кишечника;- повторные эпизоды рвоты даже после выпитой воды;
- живот становится вздутым и асимметричным;
- вздутие сочетается с отсутствием отхождения газов;
- стул отсутствует или очень скудный;
- достаточно быстро ухудшается общее состояние: появляется высокая температура с ознобом, выраженная слабость.
Клиническая симптоматика острой и хронической спаечной болезни сходна со многими другими заболеваниями брюшной полости, поэтому без помощи специалиста не обойтись.
Диагностика
Диагностика патологии предполагает использование инструментальных методов исследования, которые позволяют визуализировать спайки и оценить распространенность заболевания. Для этого используются:
 ультразвуковое исследование органов, располагающихся внутри брюшной полости и малого таза (высокоточным датчиком);
ультразвуковое исследование органов, располагающихся внутри брюшной полости и малого таза (высокоточным датчиком);- томография с использованием контрастного вещества (лучше магнитно-резонансная или позитронно-эмиссионная);
- обзорная рентгенография (наиболее информативна и целесообразна при подозрении на кишечную непроходимость);
- колоноскопия;
- в крайнем случае – диагностическая лапароскопия;
- общеклинические и биохимические тесты для оценки метаболических нарушений всего организма.
Применение инструментальных методов необходимо при хронической спаечной болезни и при возникновении кишечной непроходимости, так как это позволяет спланировать дальнейший ход оперативного вмешательства.
Большое значение имеет опрос больного, так как указание на травмы живота, оперативные вмешательства (особенно повторные) на органах брюшной полости имеют первостепенное значение в развитии обширного спаечного процесса.
Лечение
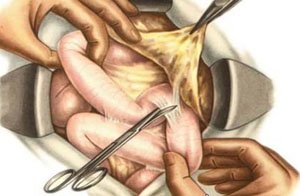 Терапия спаечного процесса подразделяется на оперативную и консервативную. Без хирургического вмешательства можно обойтись, если образовавшихся спаек немного, они незначительно сказываются на моторно-эвакуаторной функции кишечника, кишечной непроходимости нет.
Терапия спаечного процесса подразделяется на оперативную и консервативную. Без хирургического вмешательства можно обойтись, если образовавшихся спаек немного, они незначительно сказываются на моторно-эвакуаторной функции кишечника, кишечной непроходимости нет.
Вылечить спаечную болезнь, особенно распространенную, без хирургического вмешательства невозможно. Медикаменты могут уменьшить выраженность клинической симптоматики, но не ликвидировать соединительнотканные образования. Хирургическое иссечение спаек также не всегда успешно, так как возможен рецидив болезни – повторное образование спаечных тяжей.
Диета
Диетическое питание подразумевает отказ от продуктов, провоцирующих усиленное газообразование. Это уменьшает напряженность кишечника, снижает интенсивность болевых ощущений.
| Нерекомендуемые продукты | Рекомендуемые продукты |
|
|
Полный переход к диетическому питанию позволяет уменьшить выраженность клинической симптоматики спаечной болезни.
Медикаментозная терапия
В комплексной терапии спаечной болезни практикуется использование симптоматических средств, которые улучшают качество жизни пациента. Врачом могут быть назначены:
 НПВС и глюкокортикостероиды как средства, препятствующие воспалению спаек;
НПВС и глюкокортикостероиды как средства, препятствующие воспалению спаек;- лидаза и другие рассасывающие ферменты;
- ФИБС, алоэ, спленин для рассасывания спаек (часто в сочетании с физиопроцедурами);
- панкреатические ферменты для улучшения процессов переваривания (панкреатин);
- средства для уменьшения содержания образовавшихся газов (симетикон);
- спазмолитики для снижения интенсивности боли (дротаверин).
Еще могут назначаться средства для очищения кишечника, если нет возможности поставить очистительную клизму.
Хирургическая терапия
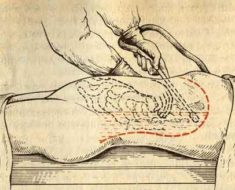
Применяется в случае развития кишечной непроходимости или значительного снижения качества жизни пациента, низкой эффективности консервативного лечения. Проводится полостная операция, образовавшиеся спайки иссекаются обычным скальпелем, с помощью лазера или электрического тока.
Для профилактики повторного образования спаек применяются:
 ферменты протеолитические (химотрипсин, трипсин) и фибринолитические (урокиназа, стрептокиназа);
ферменты протеолитические (химотрипсин, трипсин) и фибринолитические (урокиназа, стрептокиназа);- антикоагулянты (низкомолекулярный гепарин);
- гиалуронидаза;
- барьерные специализированные мембраны и пленки (вводятся интраоперационно).
Целесообразность применения той или иной методики оценивает врач.
Восстановительный период протекает без каких-либо особенностей, практикуется раннее вставание, постепенное расширение строгой диеты.
Возможные осложнения и прогноз
Наиболее грозное осложнение спаечной болезни – это кишечная непроходимость. При позднем обращении или отсутствии адекватной хирургической помощи кишечная непроходимость может стать причиной смерти больного.
Хроническая и интермиттирующая спаечная болезнь не представляют угрозы для жизни пациента. Прогноз благоприятный, но качество жизни может быть различным.
Профилактика
Профилактические мероприятия по предотвращению развития спаечной болезни зависят от рекомендаций хирурга, который проводит оперативное вмешательство. Возможные составляющие указаны выше.